Introducción
La palabra psicosis hace referencia a sintomas como delirios, alucinaciones, habla de forma incoherente, pensamientos desorganizados y comportamiento inapropiado, lo que indica pérdida de contacto con la realidad(1). La psicosis orgánica se define como un grupo de enfermedades clasificadas en la actualidad por la ICD10 (Clasification of mental and behavioural disorders) como “trastornos mentales debidos a lesión o disfunción cerebral o a enfermedad médica”. En el DSMVTM (Diagnostic and statistical manual of mental disorders), se utiliza el término “trastorno psicótico debido a otra afección médica”, lo cual le permite al clínico definir con exactitud cual es la enfermedad médica relacionada al trastorno, a diferencia de la ausencia de causalidad orgánica específica que hay en los trastornos primarios(1). La clínica psicótica es más frecuente en el adulto mayor que en cualquier otra edad; los episodios psicóticos en pacientes geriátricos se estima su prevalencia en alrededor de un 5% que asciende hasta el 20% en el anciano institucionalizado(1)(2). Entre los síndromes de psicosis más frecuentes en los adultos mayores encontramos el delirium, psicosis tóxica medicamentosa, esquizofrenia de inicio tardío y muy tardío, trastorno delirante crónico y la psicosis afectiva(1)(2). La sintomatología psicótica que se desarrolla en el contexto de una patología cerebral estructural constituye un grupo sindrómico frecuente en la práctica clínica debido a la elevada prevalencia en la población geriátrica de patologías de tipo vascular(2).
Caso clínico
Femenina de 68 años, con antecedentes personales de diabetes mellitus tipo 2 de larga evolución, tratada con metformina y como antecedentes familiares un sobrino diagnosticado de esquízofrenia paranoide. En 2017 sufrió un episodio de hemorragia subaracnoidea secundaria a la rotura de malformación arteriovenosa; el servicio de neurocirugía diagnosticó dos malformaciones arteriovenosas en territorio de arteria cerebral media izquierda, considerándose a estas como las responsables de la hemorragia y una dilatación aneurismática situada en la arteria cerebral posterior izquierda. Se realizó embolización y se colocó clip en estructuras afectas. Durante la fase de recuperación post-quirurgica la paciente desarrolló crisis convulsivas focales en brazo y pierna derecha, se diagnosticó epilepsia vascular, tratada con levetiracetam que se retiró posteriormente sin volver a recidivar dicha clínica. Familiares relataron que después del episodio agudo de hemorragia subaracnoidea padeció de cambio leve en su comportamiento y disminución de las funciones cognitivas. El deterioro se mantuvo estable durante cuatro años, al cual se le asociaba falta de iniciativa y la paciente requeria de ayuda para actividades complejas de la vida diaria como cocinar. Si bien su estado de ánimo era fluctuante, no sufrió cambios significativos hasta cinco años después.
Durante febrero y marzo del 2022, acudió a urgencias en varias ocasiones por cuadros disociativos, episodios de hipersomnia y desconexión del medio que fueron progresivamente en aumento. Se realizaron neuroimágenes complementarias (Tomografia Axial Computarizada simple (TAC) y Angio TAC de cerebro), las cuales no mostraron lesiones, ni sangrado activo, más allá de las secuelas de la hemorragia subaracnoidea anterior, cambios postquirúrgicos en region parietal izquierda con material metálico que genera artefacto, se observa dilatación y tortuosidad de estructuras venosas a predominio izquierdo en relación a antecedente de paciente (Ver Figura 1 y 2), sus análisis de laboratorio no mostraron datos de infección ni de alteraciones endócrino-metabólicos. Familiares mencionan que semanas antes presentaba sintomatología afectiva asociada con tristeza, llanto fácil, tendencia al aislamiento que abarcaban desde horas a días. (Figura 1)(Figura 2)
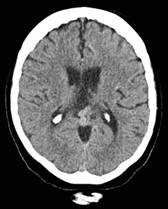
Figura 1 TAC* simple de cerebro, ventrículos y surcos aumentados de tamaño hallazgos normales en el adulto mayor.
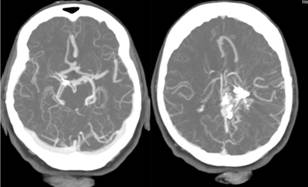
Figura 2 a) Angio-TAC de cerebro muestra clip metálico con importante artefacto, aparenta estar ubicada en arteria carótida interna derecha, arteria carótida interna izquierda tortuosa y dilatada, asimetría de arterias cerebrales anteriores, la izquierda de mayor calibre, ACM’s* normales; 2b) Aneurisma segmento P1 arteria cerebral posterior izquierda de 4.4 x 6.7 mm, cuello mide 4 mm. Ambas ACoP ausentes o hipoplasicas como variante anatómica.
En abril del 2022 se decidió su ingreso hospitalario por Servicio de Neurología, donde se solicitó interconsulta a Servicio de Psiquiatría por cuadro clínico caracterizado por alteraciones del comportamiento, con períodos de intensa actividad psicótica en forma de alucinaciones visuales, auditivas y trastornos del pensamiento tipo delirante de persecusion “me gritan al oído que me persiguen para matarme” “la máquina me habla que no me quieren viva”, alucinaciones cenestésicas “me están clavando un gato en la mandibula”, sus alucinaciones visuales eran de carácter espiritual, ya que alegaba tener comunicación directa con su hermano fallecido, con el que se le veía hablar.
La sintomatología descrita alternaba con estados crepusculares, en los que no había pérdida de conciencia, sino episodios de desconexión del medio, durante los cuales el curso del pensamiento se enlentecía, los síntomas eran de inicio y desaparición brusca.
La psicosis orgánica de tipo esquizofreniforme era independiente del cuadro crepuscular y cursaba con intensa lucidez de conciencia y alucinaciones visuales, auditivas y cenestésicas, de carácter complejo, elaborado y cambiante, congruentes con el estado delirante de la paciente. Mencionadas alucinaciones complicaban el delirio y se acompañaban de sintomatología ansiosa, e irritabilidad, se decidió agregar al tratamiento risperidona intramuscular, por lo que se consiguió progresivamente mejoría y remisión parcial de los síntomas psicóticos.
Se instauró tratamiento con quetiapina via oral, con una adecuada respuesta; el cuadro evolucionó hacia la estabilidad conductual con persistencia del deterioro cognitivo leve, propio de los cuadros psicóticos más que de los estados degenerativos y que se convirtió en predominante en la vida diaria de la paciente. La sintomatología por la que ingresó cedió y se decidió continuar el tratamiento farmacológico via oral, control por consulta externa para su reducción de manera gradual y alta domiciliaria, donde los principales cuidadores eran su hija y sus cuatro nietos que se mostraban atentos con la paciente
Discusión
La psicosis es un diagnóstico esencialmente clínico, no existen exámenes de laboratorio o estudios neuroimagenológicos que puedan confirmar o negar este diagnóstico. La dicotomía funcional/orgánico fue establecida a finales del siglo XIX. El término orgánico alude a focal y etiología conocida; mientras el término funcional aludía a causa orgánica desconocida (dementia praecox, enfermedad maniaco-depresiva) (3). La comorbilidad que se asocia en pacientes de edad avanzada que desarrollan posteriormente una psicosis es múltiple y en muchos casos ligada al daño cerebral, siendo las principales las enfermedades del sistema cardiovascular, hipoxia cerebral aguda o crónica y la demencia multiinfarto(4)(5). Algunos otros ejemplos de trastornos médicos que pueden causar psicosis son tumores e infecciones cerebrales, migraña y algunos trastornos hormonales. Sin embargo, no se considera que sufran un trastorno psicótico debido a una afección médica a las personas que sufren un delirio debido a una enfermedad grave, abstinencia de fármacos o sustancias(1)(2). El tratamiento de la afección médica reduce a menudo la gravedad de los síntomas psicóticos, pero algunas personas también necesitan un tratamiento específico para los síntomas psicóticos(6)(7).
Es necesario definir el síndrome psicopatológico específico y objetivar enfermedad cerebral activa para poder establecer el grado de prevalencia entre la posible etiología y el cuadro psicótico descrito y de esta manera llegar al diagnóstico de “trastorno de ideas delirantes esquizofreniforme u orgánico” para la ICD o “trastorno psicótico debido a otra afección médica” para el DSMV en nuestro caso.
La psicosis esquizofreniforme se diferencia por presentar ideación delirante como característica principal, pudiendo asociar síntomas relacionados con la psicosis como paranoidismo, catatonía o hebefrenia(1)(2) . La diferencia entre el trastorno esquizofreniforme y la esquizofrenia en un paciente que no tenga síntomas psicóticos previos se basa en la duración de los síntomas. Si su cuadro clinico tiene una duración mayor de 6 meses, el paciente ya no cumple los criterios diagnósticos necesarios para el trastorno esquizofreniforme y probablemente el diagnóstico es esquizofrenia, aunque la psicosis aguda también puede evolucionar a un trastorno psicótico del estado de ánimo, como un trastorno bipolar o esquizoafectivo(1)(2). Otro hecho que orienta el diagnóstico puede ser un leve grado de obnubilación de conciencia que acompañaría a la sintomatología esquizofreniforme(2)(3). Sobre este punto, hay consenso de criterios entre la ICD10 y el DSMVTM, que especifican que la conciencia y el intelecto no están afectados en la psicosis esquizofreniforme. Así pues, existe un grupo de enfermedades que cursan con trastornos del comportamiento de diversa índole que son secundarios a una alteración estructural del cerebro(1)(2). Los síndromes relacionados a psicosis organica se describen en la Tabla 1. (Tabla 1)
Tabla 1 Cuadros sindrómicos asociados a “trastorno psicótico debido a otra afección médica” (psicosis orgánica) Criterios diagnósticos del DSM-5™ American Psychiatric Association (1).
| Esquizofreniforme: Trastorno de ideas delirantes |
| Afectiva: Maníaco-depresiva |
| Confusional: Estupor, obnubilación, coma |
| Delirante: Delirium (febril, exógeno, tremens) |
| Síndrome amnésico: Alteraciones de la memoria |
| Estados crepusculares: Alteraciones del campo de la conciencia |
| Alucinosis orgánicas: alucinaciones Toxo-infecciosas |
| Trastorno catatónico orgánico: Alteraciones motoras. |
| Trastorno de ansiedad orgánico: Ansiedad generalizada y pánico. |
| Labilidad emocional orgánica: Incontinencia y labilidad emocional. |
| Trastorno cognitivo leve: Interferencia en la actividad intelectual. |
| Trastorno orgánico de la personalidad: Exageración de rasgos previos. |
| Síndrome post-encefalítico: Cambios de comportamiento. |
| Síndrome post-conmocional: Signos neurológicos y trastornos del estado de ánimo. |
Con la disponibilidad de estudios que tenemos en la actualidad es posible diferenciar los trastornos orgánicos de los que no lo son, aún más en el paciente anciano con un cerebro lesionado. La base orgánica que se objetiva en este tipo de psicosis apunta a la idea de que se encuentran alteraciones estructurales notables, como ventriculomegalia, atrofia frontotemporal, atrofia hipocampal u otras que se observan mediante neuroimagen cerebral(8).
El diagnóstico diferencial de estos trastornos se establece fundamentalmente con la demencia por Alzheimer y con la demencia vascular. Por ello, el estudio a profundidad de estos pacientes conducirá a las principales características que los diferencian, como son: el ser de inicio súbito frente a un cuadro de evolución crónica en la demencia, la alternancia del cuadro psicótico con períodos de mejoría y exacerbación, como el curso fluctuante e imprevisible frente a la progresión mantenida de la demencia(2)(9). DSMVTM considera las demencias y las psicosis secundarias en apartados separados con criterios definidos, dentro del grupo de enfermedades orgánicas.
En cuanto al cuadro sindrómico, es posible que se encuentre alteraciones importantes del pensamiento, asociadas o no a sintomatología afectiva y fluctuaciones del nivel de conciencia, junto con otros síntomas de la esfera psicomotriz, como agitación o inquietud, en respuesta a las alucinaciones y al propio delirio(2)(3)(10); la expresión clínica de las psicosis con base orgánica comprende la presencia de correlación cronológica de los hallazgos somáticos y la psicosis. La evolución y el resultado pueden ser variables y es posible que se presenten intervalos de lucidez más o menos prolongados; por ello consideramos que esta paciente mostraba criterios diagnósticos de psicosis orgánica de tipo esquizofreniforme, secundaria a hemorragia subaracnoidea, que se presentó años después del inicio de la clínica neurológica; no obstante, guardaba una relación causal que correspondería a la etiología médica del cuadro y que permitiría clasificarla como orgánica(2)(11).
Conclusión
El estudio de los cuadros psicóticos en el adulto mayor debe realizarse a profundidad, requiriendo un diagnóstico diferencial con las demencias que cursan con trastornos del comportamiento. Se deben realizar pruebas tanto de laboratorio como de imagen que determinen la ausencia de patología sobreañadida que complique el cuadro, para poder atribuir la patología médica o estructural identificada a la etiología de la psicosis orgánica. En la atención primaria se debe recordar que el paciente puede presentar otra serie de problemas añadidos como hipertensión arterial, convulsiones, arritmias y trastornos endocrinos-metabólicos, por ello los esfuerzos por reevaluar el diagnóstico deben ser continuos y debe interconsultarse con varios servicios, como neurología y medicina interna, no solo con psiquiatría.