Introducción
El accidente cerebrovascular agudo es una de las principales causas de morbilidad y mortalidad en la mayoría de los países(1). En el Ecuador, de acuerdo con una publicación reciente de Moreno Zambrano y cols, la enfermedad cerebrovascular es una de las primeras causas de mortalidad desde 1975 y mantiene una tendencia en ascenso(2).
Una correcta atención médica al paciente con un ictus, inicia con el reconocimiento de que se trata de una urgencia médica para la que existen opciones de tratamiento, pero dependientes de tiempo(3). De manera que cuanto más precoz el paciente reciba atención especializada, mayor será la posibilidad de ofrecer un tratamiento efectivo y de conseguir una mayor recuperación funcional.
Las causas del retraso de la llegada del paciente a un hospital terciario son multifactoriales. En ello intervienen factores dependientes de la estructura y organización del sistema de salud, y del grado de conocimiento de la población acerca de las manifestaciones del ictus(4) (5). En este contexto, el análisis de estos factores a nivel local es obligado si se quiere buscar iniciativas encaminadas a mejorar la calidad de la atención al paciente cerebrovascular.
Desde el año 2015, el Hospital de Especialidades Eugenio Espejo, principal centro terciario del Ministerio de Salud Pública en el Ecuador, cuenta con un sistema de alerta, los recursos y la organización necesaria (Unidad de ictus, personal médico entrenado, medicación trombolítica y código ictus intrahospitalario) para atender pacientes con enfermedad cerebrovascular isquémica en fase aguda. Sin embargo, el número de enfermos que llega en tiempo de ventana terapéutica para la trombolisis es bajo.
El objetivo principal de este estudio es identificar variables socio demográficas o clínicas en pacientes ingresados que pudieran relacionarse con un retardo en la llegada al hospital.
Pacientes y métodos
Se realizó un estudio prospectivo, longitudinal, en los pacientes con diagnóstico de ictus isquémico que ingresaron en la Unidad de Ictus (UI) del Hospital de especialidades Eugenio Espejo de la ciudad de Quito, Ecuador, en el periodo comprendido entre noviembre del 2016 a julio de 2017. Esta unidad recibe pacientes con diagnóstico de ictus, principalmente no afiliados a seguro privado o social, que llegan a la sala de emergencia o son remitidos desde otros centros hospitalarios de nivel secundario, subcentros de salud o casas de salud privada, de la provincia de Pichincha u otra.
Se incluyen, en este trabajo, pacientes con diagnóstico clínico de enfermedad cerebrovascular isquémica internados en la UI. Se excluyeron de la investigación los enfermos con diagnóstico de ataque transitorio de isquemia, ictus hemorrágico y trombosis venosas cerebrales.
La estimación del grado de compromiso neurológico en el momento del ingreso se estableció aplicando la escala del Instituto Nacional de Salud de los Estados Unidos “National Institutes of Health Stroke Scale” (NIHSS)(6). En todos los pacientes se realizó una tomografía axial computada de cráneo (TC) sin la administración de contraste intravenoso, al arribar al departamento de emergencias y a las 24 horas para excluir complicaciones hemorrágicas. En los casos en que fue necesario, se indicó un estudio de imagen por resonancia magnética con técnicas de T1, T2, Flair y difusión.
El tiempo síntoma puerta se definió como el tiempo trascurrido desde el inicio de los síntomas hasta la llegada del paciente al departamento de emergencias del hospital. Los pacientes se estratificaron en dos grupos, tomando en cuenta que el tiempo límite aprobado para la trombolisis con activador tisular del plasminógeno (rTpa) es de 4,5 horas(7):
Grupo 1: pacientes que llegan con menos de 4,5 horas del inicio de los síntomas y son sometidos a trombolisis.
Grupo 2: pacientes que se reciben en emergencias con más de 4,5 horas de evolución de las manifestaciones.
Todos los enfermos luego de la recepción en emergencias fueron recibidos en la UI; en el caso de los pacientes sometidos a trombolisis, si su estado clínico lo requería, fueron pasados a la unidad de cuidados intensivos. El rTpa fue aplicado a una dosis de 0,9 mg/kg, siguiendo las pautas de la Asociación Americana del Corazón “American Heart Association”(8).
Estos grupos se compararon en relación con las siguientes variables: edad, género, lugar de procedencia, lugar de la atención inicial, resultado de la escala del NIHSS al llegar y al alta médica, tensión arterial al llegar, etiología de acuerdo con la clasificación del TOAST(9), permanencia en la UI y estancia hospitalaria total. La mortalidad y el grado de discapacidad al alta se evaluó según la escala de Rankin modificada (0-6 puntos)(10). El análisis se realizó de manera dicotomizada; consideramos a los pacientes con valores entre 0 y 2 como afectados de forma leve y a los que tenían valores entre 3-5 con afectación intensa.
Los datos se recogieron de forma prospectiva en la base de datos de la UI, diseñada en Excel 2016. Se describieron las frecuencias absoluta y relativa, la media, la desviación estándar de las variables consideradas. Para el análisis estadístico de las variables numéricas se utilizó la prueba t de Student y la prueba de χ2 para las categóricas. Se realizó análisis de regresión logística binaria para determinar cuáles de las variables están asociadas de forma independiente al retardo en la llegada. Todas las pruebas estadísticas se realizaron con el programa SPSS (v. 20.0), los valores de p < 0,05 se consideraron como significativos.
La investigación se realizó previa autorización del líder del servicio de neurología. Los datos expuestos son parte de la base de datos de la UI, en todo momento se garantizó la confidencialidad de los datos individuales de cada enfermo y solamente se presentan resultados colectivos.
Resultados
Se estudiaron un total de 61 pacientes: 51 de ellos arribaron al hospital después de las 4,5 horas, y 10 (16,4 %) fueron sometidos a trombolisis en periodo de ventana terapéutica. De acuerdo con la clasificación topográfica de los accidentes cerebrovasculares, según los criterios de Oxfordshire(11), predominó el infarto parcial de la arteria carótida interna (PACI) (70,5% /43 pacientes), seguido de los infartos de la circulación posterior (POCI) 13,1 % (8 casos) (Figura 1).
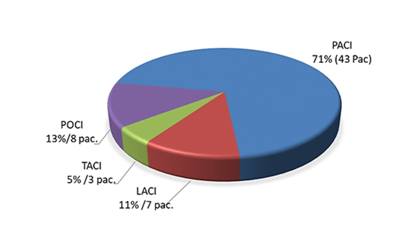
Figura 1: Clasificación topográfica de los infartos cerebrales (PACI: Infarto parcial de la carótida interna, TACI: Infarto total de carótida interna, LACI: Infarto Lacunar territorio carotideo, POCI: infarto de la circulación posterior).
No se encontró ninguna variable sociodemográfica relacionada con la llegada temprana de los enfermos al centro terciario. El 91,8% de los pacientes provenían de la provincia de Pichincha, en la que se localiza el hospital. En el grupo que recibió r-Tpa el porcentaje de pacientes que buscó atención médica en el hospital como primera opción fue significativamente mayor respecto a los que llegaron después del periodo de ventana (90 vs 49 %, p 0,0170) (Tabla 1). Al relacionar los antecedentes patológicos personales y la etiología del ictus con una mayor rapidez en el traslado, solo la historia de fibrilación auricular mostró una mayor frecuencia de remisión precoz (Tabla 1). Referente a la etiología, los pacientes en los que se diagnosticó la causa aterotrombótica llegaron en menor tiempo y la diferencia fue significativa (Tabla 2).
Tabla 1: Características generales (n.78 enfermos).
| Tiempo de llegada | |||
|---|---|---|---|
| < 4,5 hrs | >4,5 hrs | p | |
| Edad x (DE) | 66,8 (16,8) | 72,7(16,7) | 0,322 |
| Género masculino n (%) | 6 (60) | 26 (51) | 0,6015 |
| Antecedentes n (%) | |||
| HTA | 4 (40) | 27 (52,9) | 0,4542 |
| Diabetes Mellitus | 2 (20) | 11 (21,6) | 0,9118 |
| Fibrilación auricular | 4 (40) | 7 (13,7) | 0,0481 * |
| Ictus isquémico previo | 1 (10) | 11 (21,6) | 0,4001 |
| TSP (horas) x (DE) | 1,7 (0,8) | 47,6 (53,2) | 0,009 * |
| Procedencia n (%) | |||
| Pichincha | 9 (90) | 47 (92,2) | 0,8202 |
| Otra provincia | 2 (10) | 4 (7,8) | |
| Atención inicial n (%) | |||
| HEEE | 9 (90) | 25(49) | 0,0170 * |
| Otra | 1 (10) | 26 (51) |
HTA, hipertensión arterial. TSP, tiempo síntoma puerta. HEEE, hospital de especialidades Eugenio Espejo.
DE, desviación estándar.
Tabla 2: Etiología del ictus según grupo.
| Etiología n (%) | Tiempo de llegada | ||
| < 4,5 hrs | >4,5 hrs | p | |
| Aterotrombótico | 4 (40) | 5 (9,8) | 0,0138 * |
| Cardioembólico | 4 (40) | 17 (33,3) | 0,6850 |
| Lacunar | 1 (10 ) | 9 (17,6 ) | 0,5503 |
| Indeterminado | 1 (10) | 17 (33,3) | 0,944 |
| Otra etiología | - | 2 (3,9 ) | - |
El mayor impacto de la remisión precoz fue sobre la diferencia de puntaje entre la evaluación inicial y al alta en la escala del NIH. En el grupo de pacientes sometidos a trombolisis fue de 7 puntos contra 3,2 puntos en el grupo que arribó más tarde. Visto de otra manera, en los casos tratados con rTpa la recuperación es significativa respecto al resto de pacientes (Tabla 3).
Tabla 3 Variables clínicas.
| Tiempo de llegada | |||
| < 4,5 hrs | >4,5 hrs | p | |
| Tensión arterial sistólica x (DE) | 141,8 (19,2) | 143,2 (22,9) | 0,845 |
| NIHSS inicial x (DE) | 11,1 (7,9) | 10,5 (7,8) | 0,757 |
| NIHSS final x (DE) | 7,9 (7,3) | 8 (7,4) | 0,944 |
| NIHSS diferencia | 7 | 3,2 | 0,009 * |
| Estadía en la UI x (DE; rango) | 4,2 (3,7) | 3,8 (4,1) | 0,754 |
| Estadía total x (DE; rango) | 22,2 (19,3) | 12(8,1) | 0,008 * |
| Grado de discapacidad (Rankin) n (%) | |||
| Leve (0-2) | 5 (50) | 19 (37,3) | 0,9452 |
| Intensa (3-5) | 3 (30) | 30 (58,8) | |
| Mortalidad (Rankin 6) n (%) | 2 (20) | 2 (3,9) | 0,0604 * |
DE, desviación estándar.
La estancia en la UI fue similar entre los dos grupos. Sin embargo, el tiempo de ingreso total y la mortalidad fue significativamente mayor en los pacientes sometidos a trombolisis (Tabla 3), lo que dependió de complicaciones respiratorias en tres pacientes ancianos mayores de 75 años, de los cuales dos fallecieron en insuficiencia respiratoria. En el grupo de pacientes que no recibieron trombolisis, la causa de las dos muertes estuvieron en relación con infartos malignos de la arteria cerebral media.
DISCUSIÓN
Para conseguir disminuir el impacto de la enfermedad cerebrovascular isquémica es necesario elaborar estrategias de prevención y constar con opciones de tratamiento para la fase aguda. En este sentido, la aparición del rTpa, el desarrollo de las UI y el desarrollo de la trombectomia son los avances que han conseguido cambiar la actitud pasiva tradicional por una actitud activa ante el paciente cerebrovascular(12) (13) (14).
El beneficio del tratamiento con rTpa se basa en los resultados del estudio NINDS(12), que demostró que los pacientes tratados con menos de 3 horas tenían un 30% más de posibilidades de quedar asintomáticos o tener una discapacidad mínima a los 3 meses de presentar el ictus. Posteriormente, el estudio de Hacke y cols(7) evidenció la seguridad y eficacia de la trombolisis entre las 3 y 4.5 horas después del inicio. Pero, aun así, el periodo de ventana terapéutica continúa siendo estrecho y no permite ofrecer el beneficio de la trombolisis farmacológica a un mayor número de enfermos que acuden al hospital con más tiempo. El retraso en la llegada del paciente a un centro especializado no sólo es una de las principales causas de exclusión para el tratamiento fibrinolítico, es también un marcador de mala evolución, pues se retrasa el inicio de las medidas terapéuticas generales y si el paciente llegase con menos de 4,5 horas, la eficacia de la trombolisis es dependiente de tiempo(15).
En la cadena asistencial al ictus agudo intervienen tres factores: el reconocimiento por parte del enfermo y los testigos de los signos de alarma, el traslado pre-hospitalario y la atención intra-hospitalaria(16). El tiempo transcurrido desde el comienzo de las manifestaciones clínicas hasta el inicio de la búsqueda de cuidados especializados depende de la información previa con que cuenta el enfermo y su familia acerca de los signos de alarma del ictus, de la percepción de gravedad y necesidad de atención médica urgente. En ese punto, en nuestro medio, pueden llamar al sistema de emergencias 911 (que no cuenta con un código ictus) o acudir a diferentes niveles del sistema de salud (Hospital secundario, subcentro de salud o atención privada especializada o no) retardándose la llegada al centro terciario con los recursos asistenciales necesarios. Es significativo que en el grupo de pacientes evaluados más del 90% procede de la misma provincia en la que se localiza el hospital de especialidades Eugenio Espejo, aun así, más de la mitad llega pasadas las 4,5 horas del inicio y acude primero a otro centro de salud. Sin embargo, los enfermos con antecedente de fibrilación auricular arriban en menor tiempo, lo que indica que son conscientes del riesgo de complicaciones al que están expuestos. En una revisión publicada en el 2011, en la que se evaluó el grado de conocimientos sobre factores de riesgo y manifestaciones del ictus desde la perspectiva de géneros, concluye que en general los enfermos con condiciones médicas preexistentes tienden a tener más conocimientos y por ende acuden más rápido por atención médica(17).
Los resultados anteriores apuntan a que existe desconocimiento sobre las manifestaciones del ictus y que decisión tomar en tal situación. La adecuada respuesta de la población es imprescindible para disminuir los tiempos prehospitalarios. El estudio CASPR(18) estima que el aviso inmediato a los sistemas de emergencias médicas por parte de los afectados o sus familiares permitiría aumentar el porcentaje de pacientes tratados con el rTpa de 4,3 a 28,6%.
En nuestro caso, es necesario desarrollar un programa de atención al ictus a nivel ministerial. De manera que se disponga de un sistema de educación comunitaria y centros en la atención primaria y secundaria acreditados para atender pacientes con ictus, quiere decir que los emergencistas y neurólogos estén adiestrados y se cuente con la medicación e insumos necesarios. Por otro lado, es indispensable contar con una red de ictus a la que se pueda acceder a través de un sistema de alarma “código ictus”, que sea liderada por el hospital. Todo lo anterior impone la elaboración de una guía nacional y protocolos locales de tratamiento.
En el caso de regiones localizadas lejos de Quito, en las que puede que sea imposible realizar el traslado a tiempo, corresponde seleccionar centros secundarios que estén capacitados para realizar la fibrinólisis. Paralelo a esto se puede desarrollar un sistema de telemedicina que permita guiar la evaluación neurológica inicial, la toma de decisiones y la administración del trombolítico mediante teleconferencia en tiempo real con neurólogos localizados en centros de referencia. Estudios publicados demuestran la factibilidad y eficacia de estos sistemas(19) (20).
Las consecuencias socioeconómicas del ictus, especialmente en los países de bajos recursos económicos son sustanciales, debido a que se presenta a edades más tempranas, los costos de la rehabilitación y la atención médica son altos, sumado al impacto a largo plazo sobre la sociedad. Desde el punto de vista económico, los beneficios esperados por el ingreso de estos pacientes en UI y la fibrinólisis justifican el mayor costo de la atención en la fase aguda, a expensas de una reducción de los costos de la atención post ictus(21) (22) (23).