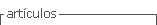Introducción
En el adulto joven, el ictus isquémico representa solamente el 5-10 % de todos los casos de enfermedad cerebrovascular (1). A diferencia de los pacientes de mayor edad, en los que la aterosclerosis extracraneal es la principal causa, en los menores de 45 años resulta infrecuente y es la responsable en solo el 2% de los casos (1)(2).
En ausencia de manifestaciones cardiovasculares o ateromatosis extra o intracraneal, la etiología del ictus no siempre puede ser determinada, denominándose entonces criptogénico, lo que ocurre hasta en el 35-40% de los casos (3). De acuerdo con algunos estudios, al evaluar pacientes con ictus criptogénico se ha encontrado una alta prevalencia de alteraciones del septum auricular relacionadas con un riesgo aumentado de presentar recurrencia (4)(5).
Describimos el caso clínico de un paciente con un infarto de la circulación posterior, internado en la unidad de ictus (UI) del hospital de especialidades Eugenio Espejo, en el que a partir del estudio de Doppler transcraneal (DTC) con test de burbujas se diagnostica un shunt derecha-izquierda. En un estudio posterior con ecocardiograma transesofágico (ETE) se confirma la existencia de un foramen oval permeable (FOP).
Presentación del caso.
Hombre de 42 años, con antecedentes de trastorno bipolar y diabetes mellitus tipo II en tratamiento con metformina 500 mg BID. Cuatro días antes del ingreso inicia con cefalea holocraneal de gran intensidad con disminución de visión del lado derecho, acompañada de vómitos y paresia braquial izquierda que cede en unos minutos. En los días siguientes continúa con los vómitos y las molestias visuales lo que motivó que acudiera al servicio de emergencias del hospital. En el examen clínico se halla una hemianopsia homónima derecha con ligera limitación de la mirada en abducción del ojo derecho, pupilas isocoricas normo reactivas a la luz, sin nistagmos. No se encontró alteraciones en el resto de los nervios craneales. La evaluación de la fuerza muscular resultó de 5/5 en las cuatro extremidades y el tono muscular normal; los reflejos de estiramiento muscular eran simétricos. La respuesta plantar flexora, bilateral y la marcha era normal. No se encontraron alteraciones en la sensibilidad superficial ni profunda y el examen de la sensibilidad cortical fue normal. No existían signos de irritación meníngea. La puntuación en la escala del NIHSS (National Institutes of Health Stroke Scale) fue de 3. La tensión arterial era de 116/75, frecuencia cardíaca de 67 latidos por minuto. No se detectaron soplos cardiacos, carotideos o supraclaviculares. Los resultados de los estudios hemáticos: hemoglobina 16.50 g/l, hematocrito 48.9, plaquetas: 230.000, urea 29.6, glucosa 219 mg/dl, creatinina 0,85 mg/dl, cloro 106, sodio 133, potasio 4.10 mEq/l. En ese momento se realiza una tomografía axial computada de cráneo (TAC) (Figura 1) en la que se visualiza un infarto occipital izquierdo.
Durante los cinco días de estancia en la UI se completa su evaluación. En el monitoreo continuo no se registró ningún trastorno de ritmo cardíaco y el EKG fue normal. Se obtuvo una hemoglobina glicosilada de 9.6, colesterol 166 mg/dl, HDL 34.7 mg/dl, LDL 84.5 mg/dl, triglicéridos 234 mg/dl y ácido úrico 4.50 mg/dl.
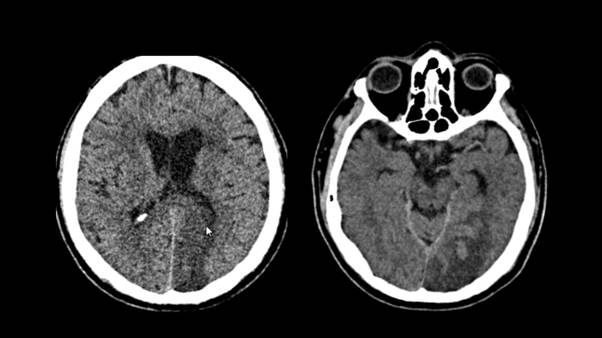
Figura 1 Infarto del territorio de la arteria cerebral posterior izquierda con conversión hemorrágica.
En el examen con Eco Dúplex color de las carótidas y vertebrales, el grosor intima media derecho era 0,6 mm y el izquierdo de 0,8 mm. No se visualizaron placas de ateroma y las vertebrales tenían un diámetro inferior a 3,5 mm (hipoplásicas); las velocidades de flujo en todos los vasos estaban en rango normal.
Se realiza un estudio de Doppler transcraneal (DTC) en el que no se demuestra aumento focal o asimetría de las velocidades de flujo entre vasos homólogos. El test de burbujas en la fase basal y con maniobra de Valsalva resultó positivo, por lo que se indicó un ecocardiograma transesofágico (ETE) que confirmó la existencia de un defecto del tabique interauricular (Figura 2).
Discusión
Tomar una decisión terapéutica, tanto en la fase aguda del ictus como en la prevención secundaria del infarto cerebral, requieren de un diagnóstico preciso. Al respecto, la atención en el contexto de una UI a cargo de neurólogos dedicados y entrenados en el manejo de estos pacientes favorece la recuperación del enfermo y el inicio de un tratamiento encaminado a evitar la recidiva.
En ausencia de una fuente de émbolos de origen arterial o de un trastorno del ritmo cardíaco evidente, es obligatorio excluir una fuente cardíaca estructural de émbolos, ya sea de la pared o valvular, un trastorno paroxístico del ritmo o un estado procoagulante. La realidad es que aun tratándose de un hospital terciario no siempre contamos con la disponibilidad inmediata de realizar un estudio ecográfico del corazón, un monitoreo prolongado de la función cardíaca, o de determinar la totalidad de los factores hemáticos asociados a trombofilia. Por ello es necesario que el neurólogo profundice lo más que pueda en el diagnóstico etiológico. Al respecto, las técnicas de neurosonología dan la posibilidad de avanzar en la búsqueda de la causa a la cabecera del enfermo. Específicamente, el DTC es una herramienta diagnóstica validada que permite un examen rápido, costo efectivo y no invasivo en el paciente con un ictus isquémico (6). El estudio de DTC con inyección de burbujas facilita el diagnóstico de una comunicación derecha izquierda (7) y de esta manera permite definir pacientes con un riesgo mayor de infarto cerebral.
Diversos estudios han comparado la utilidad del DTC, la ETE y la ecografía transtorácica en el diagnóstico de FOP con resultados diferentes (7)(8)(9)(10)(11). Contra el ETE parece haber un consenso en que la sensibilidad del DTC es superior al 90%, pero con una especificidad que varía entre 65-90% para la detección del FOP en pacientes con ictus criptogénico (10) lo que varía en relación con la posible presencia de cortocircuitos extracardiacos (7).
La persistencia del FOP en adultos es un hallazgo común, se ha descrito una prevalencia del 25% en la población general (7). En la mayoría de los casos, la presencia de FOP es un hallazgo casual sin repercusión clínica, pero se ha señalado la posible relación con accidentes cerebrovasculares embólicos (8)(12). Los estudios que indican esta asociación plantean diferentes mecanismos basados en embolismos paradójicos, a partir del paso de trombos desde el sistema venoso periférico a cavidades cardiacas izquierdas a través del FOP. Otro posible mecanismo es la formación de trombos en las aurículas como consecuencia de arritmias relacionadas con el FOP; la formación de trombos en el canal del foramen oval, y finalmente la asociación con estados de hipercoagulabilidad. En el estudio PICSS (PFO and Cryptogenic Stroke Study), Homma et al (12), encontraron que los defectos y cortocircuitos más grandes presentaban un mayor riesgo de ictus criptogénico. Otros factores de riesgo parecen ser el cortocircuito espontáneo en reposo, sin maniobras de Valsalva (13), una separación entre el septum primum y el septum secundum > 4 mm (14)(15) o la presencia de un aneurisma del septo interauricular (15)(16).
La decisión de si el FOP requiere de tratamiento quirúrgico o médico aún no se ha establecido. Un estudio efectuado con 909 pacientes con FOP e ictus criptogénico evidenció que el cierre con un dispositivo no ofrece mayor beneficio que el tratamiento médico, específicamente para la prevención del accidente cerebrovascular recurrente (17). Aunque el tratamiento médico reduce la tasa de recurrencia, un 5% de los pacientes presentan un segundo evento (muerte o ictus) en el primer año (12). Respecto a la superioridad del tratamiento antiagregante sobre el tratamiento anticoagulante los datos son contradictorios. En el estudio PICCS, subanálisis del estudio WARSS, se comparó la eficacia del ácido acetil salicílico frente a warfarina en pacientes con FOP e infarto criptogénico. Tras dos años de seguimiento no hubo diferencias en la tasa de infartos recurrentes; sin embargo, los pacientes tratados con warfarina presentaron una mayor tasa de hemorragias menores (18). De acuerdo con las recomendaciones de las guías de la AHA/American Stroke Association (19), el American College of Chest Physicians (20) y en los datos del estudio PICCS, el tratamiento médico de elección en pacientes con FOP e infarto criptogénico es el ácido acetil salicílico, salvo en los casos de trombosis venosa profunda o estado de hipercoagulabilidad, en los que se recomienda el tratamiento anticoagulante.
En conclusión, la demostración de un FOP en un paciente joven con ictus criptogénico tiene implicaciones en la prevención secundaria del ictus. La realización de un estudio de DTC con burbujas a cargo del neurólogo puede guiar el pedido del ETE con la finalidad de confirmar el FOP y precisar los detalles anatómicos de este.